「経済財政運営と改革の基本方針(骨太方針)2017」は、医師の需給と「偏在」問題について、次のように述べている。
2008 年度以降臨時増員してきた医学部定員について、医師需給の見通しを踏まえて精査を行う。また、全体としての医師数増加が地域における医師の確保につながり、全ての国民が必要な医療を受けられるよう、医師等の負担を軽減しつつ医療の質を確保するため、看護師の行う特定行為の範囲の拡大など十分な議論を行った上で、タスクシフティング(業務の移管)、タスクシェアリング(業務の共同化)を推進するとともに、複数医師によるグループ診療や遠隔診療支援等のへき地等に勤務する医師の柔軟な働き方を支援するなど抜本的な地域偏在・診療科偏在対策を検討する。
現在の医療政策において「医師偏在対策」は、医療費の地域差是正と並ぶ(あるいは直接結びつく)最重要課題である。残念なことに、現政権の下ではそれらは地域の医療の課題の解決をめざすものになりきらず、医療費抑制政策と絡み合って展開されている。警戒すべきは、都道府県による医療費管理(医療費適正化計画・医療計画・市町村国保都道府県化等)の枠組みを活用した医師偏在対策の推進はいずれ医師・医療従事者に対する規制的手法(保険医定数制や自由開業規制、あるいは都道府県別診療報酬)の本格導入と結びつきかねないことだ。
本号では、2018 年4月にスタートを控えた「新専門医制度」と医療従事者の需給に関する検討会・医師需給分科会の議論を紹介し、会員各位の議論の素材提供としたい。
新専門医制度スタートへ準備進む
最初に、地域の医師確保に深く関連する新専門医制度をめぐる状況を俯瞰しておきたい。
地域医療への影響を不安視する見直し論に押され、実施延期となっていた「新専門医制度」がいよいよ2018 年4月に実施となる。
一般社団法人日本専門医機構は総合診療専門科も含めた19 基本領域の専門研修プログラムを募集。10月6日に3060 のプログラムを確認した(その後追加があり3063 プログラム)。プログラム審査にあたっては不合格となるケースもあり、医療団体から審査手続きの公正さを問う意見・要望が出される一幕もあった。
10 月10 日からは専攻医1次募集が始まり、11 月15日締切の結果、1次登録者数が卒後2年目の臨床研修医の約9割にあたる7989 人となった。うち総合診療は158 人。m3.com(2017 年11 月3日)による独自集計によれば、内科542(京都府15、以下同)、小児科171(2)、皮膚科99(2)、精神科166(3)、外科204(5)、整形外科154(4)、産科婦人科148(3)、眼科101(2)、耳鼻咽喉科90(2)、泌尿器科96(2)、脳神経外科94(2)、放射線科96(2)、麻酔科191(5)、病理科114(2)、臨床検査科73(2)、救急科200(6)、形成外科78(2)、リハビリ科75(1)、総合診療科368(8)となっている。調整後12月15日までに採否を決定し、12 月16 日から2次募集開始となる。
約9割が新専門医制度に基づく研修を受けるという結果は重要である。
かつて、専門医取得を基本(=must)とする方針を明記していた「新専門医制度整備指針」は、2016 年12 月の「新整備指針」において「専門医制度は法的に規制されるものでは」ないとの文言で否定された。しかし大多数の医師が何かしらの専門医となって臨床現場に登場することとなった。これまでの医師像とは異なる医師が広く一般化するといえるだろう。
9割の医師がプログラム履修を目指すことは、医師個々人の選択によるものである。だが今後、「新専門医制度」が診療報酬上の評価や標榜制度の在り方とリンクする可能性は高く、専門医資格なしには医業が成り立たない状態になっていくことが危惧される。
新専門医制度」がいかにプロフェッショナルオートノミーで設計され、運用されるとしても、現実には地域の医療の姿に影響を与え、国の制度設計の中に取り込まれていくことは避けがたい。
m3.com は、かつての日本医学会会長であり、厚生労働省の「専門医の在り方に関する検討会」(2013 年4月)の座長だった高久史麿氏のインタビューを報じた(2017 年11 月1・4・8日)。高久氏は検討会報告書が「専門医の定義や位置付けに鑑み、医師は基本領域のいずれかの専門医資格を取得することを基本とすることが適当である」としていたことにふれ、「私は将来的には専門医資格の取得を義務化すべきだと思っています」「本来なら臨床をやる以上、専門医資格を取得しなければならない仕組みにする必要があります。そして将来的には専門医制度と連動させ、自由標榜制を変える。これは第一に患者さんのためです」と述べている。さらに氏は「ドイツには全員加盟の医師会があり、州の医師会が医師分布などを決めている。日本でも、専門医資格取得を義務化し、資格取得と標榜をドッキングさせ、さらに『専門医=医師会員』とすればいい。これにより、日本専門医機構と行政と医師会とが話し合って、医師の地域や診療科による分布もある程度、コントロールできるはず」だとも述べた。「新専門医制度」が日本の医師の姿を大きく変え、いわゆる医師の適正配置問題の突破口を探る改革として構想されたことをあらためて裏付ける証言である。
後述するように、国の医師需給政策においては「新専門医制度」は重要な位置を占める。2018 年4月からは様々な修正が施されて実施されるが、国政策とのかかわりの中で様々に活用され、変化を強いられていく可能性がある。
医師偏在解消をめぐる議論経過
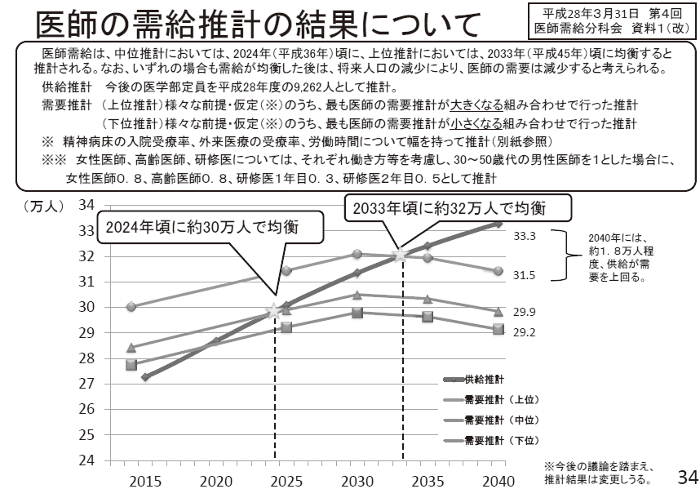
次に、医師偏在解消をめぐる議論経過を振り返っておきたい。
2016 年6月に公表された医療従事者の需給に関する検討会・医師需給分科会中間とりまとめは、医師不足問題の解決に向けては医師数増員が課題ではなく、医師偏在対策が重要だと主張(図1)。「自主性を尊重した対策だけでなく、一定の規制を含めた対策を行っていく観点」から対策を検討すると記載された(既報・京都保険医新聞第2962 号)。
しかし直後に「新たな医師・看護師等の働き方ビジョン検討会」(座長・渋谷健司東京大学大学院 医学系研究科国際保健政策学教室教授)が立ち上げられ、分科会の議論は中断する。
ビジョン検討会は2017 年4月の報告書で、「多くの医師は、潜在的には地方での勤務に魅力を感じ、キャリア形成や生活への支障をきたす要素が除かれれば、地方で充実する可能性が多く秘められている」「規制的手段によって強制的に医療従事者を誘導・配置すれば足りる」「僻地にあてがうとの発想に依存すべきではない」「敢えて医師数を増やす必要がない環境を作り上げていくことが重要」であり、そのヒントは「タスクシフティング」と「タスクシェアリング」だと述べた(既報・京都保険医新聞3001 号)。

図2
その後、再開した医師需給分科会が6月に「早期に実行可能な医師偏在対策について」をとりまとめ(既報・京都保険医新聞第3006 号)、キャリア形成プログラムと医師のデータベース化事業を提起。9月からは「年末までに検討すべき医師偏在対策」について本格的な議論を再開した(図2)。
第2次中間とりまとめ
12 月8日の第16 回分科会では、厚生労働省から第2次中間とりまとめが提案され、概ね了承された。第2次中間とりまとめは「医師偏在対策が求められる背景」を次のように述べる。
(1)医師偏在等の現状と是正の必要性
医師の偏在は、地域間・診療科でそれぞれ課題と認識されてきたが、解消されていない。2014 年の医師・歯科医師・薬剤師調査によると、都道府県ごとの人口10 万人対医師数は京都府が最大の307.9 人に対し、最小の埼玉県が152.8 人と2倍。二次医療圏単位でみれば、最大と最小の医師数は37 都道府県で2倍以上の開きがある。こうした状態は全国的な医師数を増やしても実効的な医師偏在対策を講じなければ解消されない。医師の少ない地域に従事する医師が疲弊することなく、持続的な仕組みを構築する必要がある。医師の少ない地域での勤務も学びが多く医師としての充実感が得られるはずで、医師が勤務に不安を抱く障壁を取り除き、インセンティブを高める対策を講じることも重要である。また女性医師が出産・育児等を踏まえた勤務やキャリア選択を余儀なくされる状況も変えねばならない。
(2)新専門医制度
新専門医制度については、医師のキャリアや地域医療に配慮した研修制度とすべく、日本専門医機構に対して必要な対応が要請された。
(3)医師の働き方改革
医師の働き方については、「働き方改革実現会議」において時間外労働規制、医療機関のマネジメント能力向上、医師から他の医療従事者へのタスクシフティング・タスクシェアリングなど様々な検討がされている。
(4)都道府県を主体とする医療政策の実施体制の構築
都道府県において2018 年度は地域医療構想を含む医療計画の策定、市町村国保の都道府県化等によって、都道府県が管内の医療政策において中心的な役割を果たす体制が構築される。それらの措置を打ち出した2013 年の「社会保障制度国民会議報告書」は、「マンパワーの確保を含む都道府県の権限・役割の拡大が具体的に検討されて然るべき」「データによる制御機能をもって医療ニーズと提供体制のマッチングを図るシステム」を確立すべきと指摘した。医師偏在対策を進めるにあたっても道府県が客観的で有効なデータに基づき、他の医療政策との整合的かつ主体的に医師偏在対策を講じることができる仕組みとしていく必要がある。
具体的な医師偏在対策
その上で、「今回講ずべき医師偏在対策の基本的な考え方」として、(1)医師偏在対策に有効な客観的データの整備、(2)都道府県が主体的・実効的に医師偏在対策を講じることができる体制の構築、(3)医師養成過程を通じた医師確保対策の充実、(4)医師の少ない地域での勤務を促す環境整備の推進を提言した上で、主に以下のような具体的な医師偏在対策を打ち出した。
一つは都道府県における医師確保実施体制の強化、とりわけ注目すべき医師確保計画の策定である。
都道府県が3年一期の「医師確保計画」を定めるよう法定化することが提言された。
概要は次のようなものである。
①医師偏在是正のため、都道府県内の二次医療圏・診療科別医師数、医療施設・医師配置状況、人口や医療サービスの変化等の分析を踏まえ、医師確保方針を定める。
②医師偏在の度合いに応じた確保すべき医師数の目標を設定する。
③目標を達成するため医師が少ない地域に対する医師派遣の在り方、医師養成過程を通じた医師の地域定着支援等の対策を定める。この際、地域ごとの医師偏在の度合いを示す指標を設定する。指標は、医療ニーズ・将来の人口・人口構成の変化、医師偏在の単位(区域、診療科、入院/外来)、患者の流出入、医師の性・年齢、僻地や離島等の地理的条件を考慮する。
同時に都道府県知事が医師偏在の度合いに応じて「医師少数区域(仮称)」「医師多数区域(仮称)」を設定し、具体的な医師確保対策に結びつけて実行できるようにする。
加えて地域医療対策協議会の実効性確保。効果的な医師派遣等の実施に向けた見直しや「医師情報データベース」の早急な構築を求めている。
二つ目は医師養成過程を通じた地域における医師確保である。
ここでは医学部から専門研修までのそれぞれの過程について、提案している。
医学部段階では、医師が少ない都道府県の知事が、管内の大学に対し、入学枠に地元出身者枠の設定・増員を要請することができる制度を設けるとともに、地域枠でない地元出身者枠の医師についても地域医療支援センターが積極的にキャリア形成プログラムの策定等の支援を行う。
臨床研修段階では、地域の実情を踏まえた臨床研修病院の指定・定員設定が適切になされるよう、国から都道府県に権限移管し、大学病院も含めた臨床研修病院の指定及び募集定員の設定は、都道府県が行うようにする。ただし、臨床研修の質の担保のため、指定基準は国が定める。
専門研修段階では、新専門医制度において行政の役割を明確化し、日本専門医機構等が国や自治体の意見を踏まえる仕組みを担保するよう次の点を法定化する。医師の研修機会確保が不十分な場合、国が審議会の意見を踏まえ、機構に要請する。研修プログラムの認定前に、国や都道府県が意見を述べることができる。機構は正当な理由があればこれらの要請等への対応が免除される。加えて、医師が将来の医療ニーズを見据えて適切に診療科を選択でき、それが診療科偏在の是正につながるよう、診療科ごとの将来ニーズの見通しを都道府県ごとに明確化し、国が情報提供すべき。
三つ目は、地域における外来医療機能の不足・偏在等への対応である。
外来医療については、無床診療所が都市部に偏り、診療科の専門分化が進んでいること。救急医療提供体制の構築、グループ診療の実施、放射線装置の共同利用等の医療機関連携が自主性に委ねられていることを問題視。その解決策として、医師偏在の度合いの指標化によって地域ごとの外来医療機能の偏在・不足等の客観的把握が可能となることを踏まえ、開業を考える医師による自主的な経営判断ができるよう、有益な情報を可視化する。医療機関連携は地域医療構想調整会議を活用し、協議できるようにする。
四つ目は、医師の少ない地域での勤務を促す環境整備の推進である。
医師個人に対しては、医師の少ない地域での勤務へインセンティブを与える「認定制度」創設を提案した。「医師少数区域」で都道府県知事の指定した医療機関に一定期間従事する医師を、厚生労働省が認定する。認定を受けられる対象は、若手・ベテランを問わない。
認定制度では次の仕組みを併せて講じる。
- 認定を受けた医師=認定医師であることを広告可能とする
- 医師派遣を支える医療機関の経済的インセンティブ
- 医師派遣にあたって医師と医療機関の間をマッチングする仕組み
- 認定医師を一定の医療機関の管理者として評価する
さらに、医師派遣を支える医療機関に対する経済的インセンティブ策として、医師派遣要請に応じて医師を送り出す医療機関等、認定制度の実効性を高める医療機関について、経済的インセンティブが得られる仕組みを検討する。
認定医師を管理者として評価する「一定の医療機関」には、「地域医療支援病院」が挙げられ、さらにそのうちの「医師派遣・環境整備機能を有する病院」とされた。
都道府県による医療費管理システムとの整合
以上みてきたように、医師需給分科会の示した案は、第1次中間とりまとめに比べれば規制による偏在解消というトーンを抑制した印象がある。だが高齢化等の要因により、増大が不可避な医療需要を前に医療費を拡大することなく問題解決を図ろうとしている印象が拭えない。
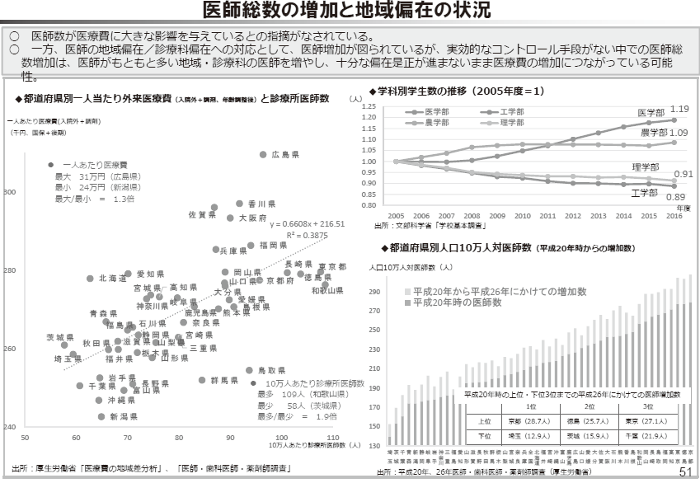
図3
重要なことは、新たな対策における都道府県と知事の存在感である。都道府県は2018 年度度から第3期医療費適正化計画を策定し、将来の医療費見通し(=医療費支出目標)を見据えつつ、国保財政と医療提供体制を両にらみで運営する。したがって都道府県が医師偏在解消策を担えば、国政策の基調にある医療費抑制政策を正面から受け止めることにつながるのである。
2018 年の診療報酬改定では最低でも2%半ばのマイナスが必要だと提言した財政制度審議会の「平成30年度予算の編成等に関する建議」(2017 年11 月29 日)は、医療・介護の提供体制については、「地域医療構想」や「基準病床制度」によって一定の規制を行う仕組みができつつある。しかし、診療所や医師の配置、高額医療機器への設備投資、介護の在宅サービスについては、提供体制をコントロールする仕組みがない。医師数は医療費に大きな影響を与えている(図3)。診療所や医師数、高額医療機器などの病床以外の医療資源についても、医療費の増加を抑制しつつ、「適切かつ効率的な医療提供体制を構築していく観点から、その配置にかかる実効的なコントロールが必要」だと書いている。
地域医療構想による病床数と機能の管理に続き、医師についても都道府県に管理・コントロールさせる動きと、今回の医師需給分科会の示した方向は、大きく矛盾しない。国が強調する医療費の「地域差解消」と偏在対策は結びついている。
経済財政諮問会議による経済・財政再生計画改革工程表に沿って社会保障改革は計画的に進められてきており、財政制度審議会の建議はその着実な実効を求めている。そこには高齢者の医療の確保に関する法律に定められた都道府県別診療報酬の活用も含まれており、注視が必要となる。
本文中図表
【図1】第4回医師需給分科会資料(2016年3月31日)
【図2】第7回医師需給分科会資料(2016年9月15日)
【図3】財政制度等審議会財政制度分科会資料(2017年10 月25 日)
【資料】2017 年10 月27 日、協会は「京都府国民健康保険運営方針-皆で支える京都あんしん国保プラン(仮称)-中間案」へのパブリックコメントを提出した。下記に全文を掲載する。
京都府国⺠健康保険運営⽅針-皆で⽀える京都あんしん国保プラン(仮称)-中間案への意見
国保都道府県単位化の目的をどうみるか
国民健康保険法第1条は「この法律は国民健康保険事業の健全な運営を確保し、もつて社会保障及び国民保健の向上に寄与することを目的とする」と定めています。
これは社会保障・国民保健の向上は国の責務であることを前提に、国民健康保険制度(以下、国保)がその実現のための手段としてつくられていることを表しています。したがって、保険者の形態がどのように変化するとしても、国民健康保険制度に対し最終的に責任を持つのは国だと考えることができるでしょう。
国保は、中間案の「第1基本的事項」「1市町村の国保改革の経過と目的」「(1)市町村国保の現状と課題」にあるように、被保険者の年齢構成・所得水準・医療費水準・保険料負担・小規模保険者の財政不安定化等のいわゆる構造問題を抱えています。
私たちは、その解決の必要性について異論はありません。しかし、今回の国保都道府県単位化は、本当に構造問題解決のために行われるのか、本当にそれに有効な内容なのかは疑問です。
先行実施された医療・介護総合確保推進法は、都道府県による医療提供体制管理を従来以上に強化させるものでした。
昨年度、京都府も策定した地域医療構想(地域包括ケア構想)は、2025 年の医療需要と機能別必要病床数を国の示す一律の計算式で予測させ、病床数の適正化・効率化と機能分化を進めるとともに平均在院日数短縮を推進し、結果入院医療費を抑制させるものでした。国は今後、医師数についても同様の手法で都道府県へ管理を求めてくることが予想されます。
国は医療費抑制をめざし、そのための医療提供体制政策の主体に都道府県を据えました。さらにそこへ、2018 年4月から国保財政の管理を担わせることの意図は明らかではないでしょうか。国のねらいは、都道府県に提供体制と保険財政を両面から管理させて、国保都道府県単位化と同時に実施する第3期医療費適正化計画に書きこむ医療費支出目標の実現を目指させることにあります。国にとって、構造問題の解決はあくまで副次的なものになってしまっているのではないでしょうか。
だからこそ求められるのは京都府の基本姿勢です。
京都府は、都道府県に医療費を管理・抑制させる国政策に対し、慎重姿勢を貫いてきました。
国保都道府県単位化にあたっても、その姿勢を貫いていただきたいと考えます。
住民にとって国保都道府県単位化とは何なのか
国保はいつでも、どこでも、誰でもが保険証1枚で必要な医療を必要なだけ受けることができる国民皆保険制度の基礎をなす仕組みであり、中間案にあるとおり、ほとんどの人が生涯のうち一度は加入することになります。
それだけに国や保険者は、制度本来の趣旨(=社会保障)に沿って、その機能強化への不断の努力とともに、制度改定にあたってはその意義・内容を、住民・被保険者に対してわかりやすく説明しなければなりません。その意味からいうと、中間案は大変わかりにくいものだと言わざるを得ません。来年4月から、市町村国保はどうなるのか、都道府県単位化は住民にとってメリットがあるのか、保険料水準はどうなるのか等、もっとも関心のあることが伝わらないないのではないでしょうか。
国保は住民のための仕組みです。住民にわかる言葉で、具体的な内容がわかるように、運営方針は示されねばならないと考えます。
国保都道府県単位化にあたっての具体的な要望
国保都道府県単位化のねらいがどうであれ、実施される以上は住民・自治体にとって最善の状態でなされるべきです。
以下、そのための具体的な要望を運営方針の記述に即して、述べます。
○運営方針は「赤字削減等の取組、目標年次等」(8ページ~)の項で、「決算補填等を目的とする」法定外一般会計繰入は、前年度繰上充用金の新規増加分と合算し、市町村が計画的に削減すべきものと述べています。しかしこれは、中間案も「被保険者の負担が短期間で著しく増加しないように配慮」を求めているとおり、被保険者の負担に直結する問題です。京都府知事や担当者は、府議会や運営協議会の席上、法定外一般会計繰入の実施については、市町村の判断によるものだとの趣旨でお話されていました。しかし市町村が「計画を定める」と運営方針に書けば、全体の流れが解消へ向かうことが予想されます。今大切なのは、なぜ市町村がこれまで繰入せねばならなかったのか、という問いです。そしてそれは構造問題と密接な関係にある問題です。中間案では、繰入を好ましくないと考える理由に、収支均衡原則が強調されています。しかし無職の方を受け止める国保は、国庫負担率の引き上げをはじめ、財政構造の抜本的見直しを図らない限り、保険料が高騰し、支払えない人たちを生み出す弱点を持っています。求められるのは、1人1人の被保険者が必要充足に医療を保障され、負担も最小限に抑える努力です。京都府は、市町村が実施してきた構造問題に対する福祉的措置として、法定外一般会計繰入を歯を食いしばって実施してきた市町村の姿勢を否定せず、真の構造問題解決を国に求めていただきたい。そして当面の措置として、京都府による法定外一般会計繰入も検討するなどの措置を検討していただきたいと考えます。
○新たに造成される財政安定化基金(9ページ~)は、余程の「特別な事情」がない限り「交付」ではなく「貸付」となります。貸付は当該市町村が原則3年・最大6年で償還せねばならず、とどのつまり市町村の被保険者がその負担を背負います。このような「閉じられた会計システム」は、医療を受ければ住民の負担が増えることを当然視するものです。しかし、誰しも好んで病気になったり、怪我をしたりするわけではありません。また交付といっても、その分を国・都道府県・市町村が3分の1負担で補填します。それも「交付を受けた市町村」が補填するとされています。交付要件にあたる「特別な事情」であるところの、災害・地域産業破綻等によって生じた保険料収納不足への交付分の「補填」を、なぜまたぞろ市町村(結果的に住民自身が保険料の形で)が被らねばならないのでしょうか。私たちは当面、財政安定化基金は可能な限り交付の適用範囲を広げること。市町村による補填に伴う保険料負担の増加を抑制する努力が求められると考えます。
○納付金及び標準保険料率の算定方法(13 ページ~)について、京都府が他自治体に見られるような「統一保険料」へは移行せず、α=1(医療費指数を納付金の配分に反映)とされたことを評価したいと考えます。本来、同じ公的な医療保険制度の被保険者であり、所得が同じであっても住んでいる自治体によって保険料負担に差異がある現状は、何れ解決すべき矛盾と考えます。しかし5ページに示されているとおり各市町村の医療費水準に大きな違いがある現状のまま医療費水準を反映させず統一保険料にすれば、保険料負担が急騰する市町村の発生は避けられません。医療費水準の差異の背景には、医療提供体制の違いがあります。医師不足・診療科不足に悩む地域が厳然と存在し、それゆえに給付が保障されず、医療費の差異が生じているのだと考えます。この問題の解決なしに将来も含め統一保険料への移行は不可能です。私たちは、国の制度の在り方として、医療費と負担のリンクを断ち切ることと、被保険者の負担の完全応能化を求めています。
○「保険料の徴収の適正な実施に関する事項」(20 ページ~)について、「徴収事務は、引き続き市町村で行うこととなることから、府内において統一的な方針を定めることで、収入面の確保を図って」いくとし、「滞納保険料の徴収に当たっては、滞納者が納付できない理由や生活実態の把握に努め」、「個別事情を踏まえたきめ細やかな対応に努めていく」とされています。その上で従来の「広域化支援方針」の考え方を踏まえて収納率目標を設定するとしつつ、中間案には平成32 年の収納率目標値は未定のままとなっています。市町村が保険料収納に取り組むとき、なぜ支払えないのかを入口に、当該住民の生活実態を把握にすることが大切です。つまり滞納問題は本来、自治体が個々の住民の様々な生活問題を発見し、必要な社会サービスにつなぐ契機であるはずです。収納率目標を設定し、万一その達成が市町村に迫られることになれば、そうした業務の意義が変質するのではないでしょうか。まして、保険者努力支援制度における国保固有の評価指標には保険料の「収納率向上に関する取組の実施状況」が位置付けられており、保険料を支払えない人たちへのきめ細やかな対応がなされなくなるのではないかと危惧します。中間案は「京都地方税機構への移管の推進」も謳っていますが、これも同様に困難な徴税業務の移管が市町村と住民の関係を変えてしまうリスクを感じます。今でさえ、子どもたちの学資保険まで差し押さえる自治体が京都府内には存在しています。このような事態が拡大しないよう、むしろ滞納処分への歯止め策が必要ではないでしょうか。
○保険医療機関として気にかかるのは今後、保険審査に都道府県がどのように関与するのか、という問題です。保険給付の適正な実施に関する事項(27 ページ~)は、「国保財政『支出面』から管理する上で」、「必要な方に必要な保険給付が確実になされるように」するための取組のひとつに、「高額療養費の申請勧奨業務及び算定業務の共同化」とあわせて「給付点検に関する取組強化」を挙げています。その文面から具体的な取組は読み取れませんが、具体的には何をするのでしょうか。現在の保険審査の仕組みでは、審査委員の医師が個々の症例と保険医による医療の提供についての医学的妥当性を判断しています。しかし今、国は社会保険診療報酬支払基金の審査システムの変更にあわせて国保についても、「審査の差異解消」を旗印にコンピューターチェックのみで審査を完結させる割合を高めようとしています。多くの保険医は学会における研鑽・研究、現場での臨床経験に基づき、患者さんに保険で良い医療を提供することに誇りを感じています。府が保険審査に少なからず関与するのであれば、その点だけは決して忘れないようにしていただきたいと考えます。
○「事務の広域的及び効率的な運営の推進」(34 ページ~)の項に、国民健康保険法第44 条に基づく一部負担金減免制度について書かれています。一部負担金減免制度とは、財政事情から医療にかかれない住民の生命を自治体がどう守るかという基本姿勢にかかわるものです。今、府内市町村で同制度の適用件数はとても少ないのが現状です。府が示す標準的な減免基準においては、2017 年3月31 日付厚生労働省保険局長通知(保発0331 第23 号)も踏まえ、恒常的な低所得者も含めて生活困窮状態にある多くの住民が使いやすいものへと改善していただきたい。また府として、制度の周知を積極的に実施していただきたいと考えます。
○中間案にはほとんど記載がありませんが、保険者努力支援制度(既に一部前倒し実施)についても述べておきま。私たちは国保財源が増えることを歓迎します。しかし、同制度は単なる公費の追加投入だと単純に喜べるものではありません。「医療費の地域差解消」のため「医療費適正化」を進める自治体を奨励し、採点し、優劣をつけ、公費配分に差を設けるこの仕組みによって、自治体が国の志向する都道府県単位の医療費抑制路線の下へ統制されていく契機となりかねないからです。今も少なくない市町村は保健師を必死で確保し、地域保健活動を進めています。それは、お金のためではなく、住民の生命と健康を守るためになされていることです。自治体の本来的な役割はそこにあり、保健事業・公衆衛生にかかる事業こそ今、再評価されるべきです。中間案も「保健医療サービス・福祉サービス等に関する施策との連携」(37 ページ)の項でそのことにふれています。京都府が保険者努力支援制度の問題点を理解して上で、むしろ前向きにそれを活用し、地域保健推進へつなげていく立場でこれを運用されることを求めます。
以 上
京都府保険医協会 理事長 垣田さち子









