§1 健康・医療戦略にみる産業化の恐ろしさ
産業化は医学・医療による人権侵害の道
安倍政権の医療政策は二正面展開である。
1つは言うまでもなく「医療・介護総合確保法」
(2014 年6月18 日成立)による、医療・介護提供体制改革、そして連動する「国保都道府県化」をはじめとした都道府県を主体に据えた医療費抑制策の展開である。
もう1つは、医療産業化である。医療産業化戦略は「研究開発」と「産業育成のための環境整備(規制緩和を中心とした)」の、大きく2つの側面に分けることができる。
今号で解説する「健康・医療戦略」は、主に「研究開発」に関するものが中心となっている。戦略に書かれているのは、全体として、①世界最高水準の技術を用いた医療の提供(そのための研究開発)、②それによる健康長寿社会の形成、③そのための産業活動の創出、である。
しかし、最大の特徴はそれらが最終的に「経済成長への寄与」に役立たなければならないとしていることである。医療・医学の発展が、結果的に日本経済にプラスの影響を与えることはあり得るのであろうし、それは喜ばしいことかもしれない。
しかし、医療・医学の発展の目的を「経済成長」そのものにしてしまって良いかといえば、これは別問題である。
結論から言うと、健康・医療戦略は、「経済成長のための医療・医学の発展」という発想から生じる様々な問題により、人権保障としての医療制度を逸脱し、さらに人権侵害を招きかねない危険性をはらんでいる。
新たな成長エンジンとしての医療分野
安倍内閣は6月24 日に「日本再興戦略改訂2014-未来への挑戦」(以下、改訂成長戦略)を閣議決定した。改訂成長戦略は「新たな成長エンジン」として医療営利産業育成を位置付けている(京都保険医新聞第2899 号既報)。「健康・医療戦略」(7月22日閣議決定)は、それを受けた新たな施策実現を目指すものである。
健康・医療戦略推進法に基づく「法定戦略」
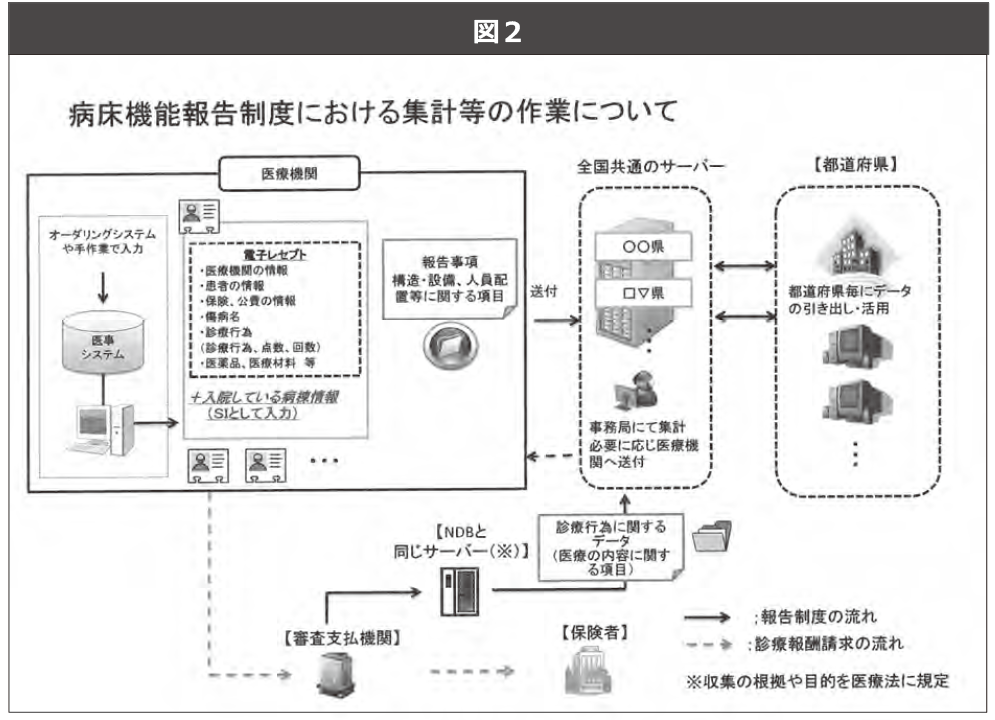
健康・医療戦略は2013 年6月にも策定されているが、その性格は「関係閣僚申し合わせ」だった。これに対し、今回は先の通常国会で成立した健康・医療戦略推進法(以下・推進法:14 年5月23 日成立・図1)第17 条に基づく措置としての「法定の戦略」である。法定化されたということは、原則としてその法がある限り、国策として健康・医療戦略が作られ続けることを意味する。
さて、健康・医療戦略推進法は「健康長寿社会実現」を看板に掲げている。だがその実体は「世界最高水準の医療の提供」(先端的研究開発)と「新産業創出・活性化」を一体の目標とし、医療にかかる「研究開発」や「制度」をすべからく経済成長に動員するための体制整備をその主目的とする法律である。法制化された枠組みは、次のようなものである。
① 政府が「健康・医療戦略」を策定する
② 内閣総理大臣を本部長とする「健康・医療戦略推進本部」を設置し、「医療分野研究開発推進計画」を作成する
③その計画推進の中核的役割を「独立行政法人日本医療研究開発機構」が担う※1
健康・医療戦略の内容
言うまでもなく、前記①が今回の「健康・医療戦略」にあたる。
同戦略は、2014 年度から10 年程度を視野に、推進法の目指す経済成長のための「先端的研究開発」と「新産業創出・活性化」の実現を目指すものである。
同戦略において、国は医療を経済成長の道具としか考えていないため、それに伴う「医療・患者観」の変質と捻じ曲げがもたらされている。
以下、各論に見られる問題点を指摘する。
○ 「先端的研究開発」のための大規模コホートも―世界最高水準の医療の提供に資する医療分野の研究開発等に関する施策
基礎的な研究開発から実用化のための研究開発まで、一貫して推進し、その成果の「円滑な」実用化を目指す。
そのため、「国が行う医療分野の研究開発の推進」、その「環境整備」や「公正かつ適正な実施の確保」が書かれている。
そこには、基礎研究における「循環型研究開発」推進や、独立行政法人医療機器総合機構(PMDA※2)と大学・研究機関・医療機関・企業等が連携してのレギュラトリーサイエンス※3の普及。国立研究開発法人医療研究開発機構に、国が戦略的に行う研究費等の配分機能等を集約し、プログラムディレクターの目利き機能を活かした基礎から実用化までの一貫した研究支援。「臨床研究中核病院」等を活用した治験体制の推進、ICT推進等の環境整備…等々、地域医療現場にまったく馴染のない言語で、施策が羅列されている。
そのような中、引っ掛かりを覚えずにいられない記述がある。
「エビデンスに基づく医療の実現に向けて」の項に、「環境や遺伝的背景といったエビデンスに基づく医療を実現」するため、「患者のみならず健常人に関する大規模コホートやバンク等をネットワーク化」し、相互活用する。また、「疾患組織等の患者等由来試料」等の臨床情報の有効活用に向け、「疾患検体バンクの整備」を行い、「企業等から匿名化されたデータへアクセスできるように検討」する。
医療・医学の発展のための大規模コホート調査の必要性や意義は否定しない。
しかし一方、それに伴う倫理問題への対応策は、この国でどの程度進んでいるだろうか。
3.11 の東日本大震災後、宮城県では「東北メガバンク構想」が問題になっている。これは、被災した気仙沼・石巻圏の地域住民のヒトゲノム(遺伝子情報)のコホート調査研究を目的としたものである。これは震災前から国が医療・医学のイノベーション実現の手段として切望していた計画を、震災被災者に対して「復興支援」を名目に上から押し付けたものである。これに対しては、世界医師会のヘルシンキ宣言※4等と照合した倫理面の検討もなく実施すべきでないといった批判がある。
ましてや、健康・医療戦略は「経済成長」のための戦略に過ぎないのである。いわば、国家の経済発展のために、国民へ自らの疾患情報や遺伝子情報を差し出させる。それを企業が自由に使い、新薬や治療法を開発する(そして稼ぐ!)、ということである。
○ 新産業創出・活性化と保険給付限定は裏表―健康・医療に関する新産業創出及び国際展開の促進等に関する施策
一方の、新産業創出では、「公的保険外の新たなヘルスケアサービス育成」が堂々と論じられている。地域版・次世代ヘルスケア産業協議会※5を医療機関、自治体、商工会議所、金融機関等の連携で創設する。給付対象切捨てが進む介護を念頭に、自助・互助に基づく生活支援サービス充実。自治体に対し公的保険医療のみならず、新しいヘルスケア社会システム(公的保険外の民間サービスの存在を考慮した地域保健等)確立を求める。また、新たな「地域ヘルスケア産業支援ファンド(仮称)」を「地域経済活性化支援機構」に創設※6。レセプトデータのさらなる利活用も提起している。
こうした記述から見えるのは、医療・介護の保険給付範囲を限定化すればするほど、そこに産業化のチャンスが生まれるという思惑である。混合診療の拡大・本格解禁の提案もその目的に適う。
保険給付だけでなく、自治体や医療法人・社会福祉法人が担いつづけてきた、地域保健や地域福祉が破壊されることも、産業化のチャンスと捉えられている。世界でもっとも高齢化の進む先進国日本で、地域のケア体制を開発することが経済成長につながる。そうした思惑が行間から滲み出している。
こうした発想を土台にして、ヘルスケアリート※7や、非営利ホールディングカンパニー制度※8も、他方で構想されているのである。
まとめ――人権保障としての医療・介護を守れ最後に、混合診療解禁策にかかわって、追加して指摘しておく。本体の改訂成長戦略に書き込まれた「患者申出療養」は、患者ニーズを隠れ蓑にしながら、従来の「治験」のシステムを打ちこわす。そして、「治療」目的を謳いながら、その結果生じる事態は患者の自己責任に帰す。健康・医療戦略と重ね合わせると、研究開発のため、有効な治療法を必死で探す患者の気持ちにつけこんだ「実験的医療」(新たな治療法・新薬のエビデンス収集)の様相すら見えてくる。
医学・医療の発展は、人々の生命や健康を守るためになされるべきである。しかし、健康・医療戦略からは、当然その視点は読み取れない。経済成長だけが国家の至上課題であり、世界最高水準医療の実現さえ、その手段に過ぎないのである。「保険で安心・安全な良い医療」と介護を守るために、地域の医療者は今、発言することが求められている。
※1 独立行政法人日本医療研究開発機構は、「健康・医療戦略推進法」と同日に国会成立した「独立行政法人日本医療研究開発機構法」に基づき、2015 年4月1日に「国立研究開発法人」としてあらためて設立が予定される。健康・医療戦略推進本部の指揮の下、同機構が「健康・医療戦略」推進の司令塔機能を果たす。
※2 独立行政法人医療機器総合機構(理事長・近藤達也)は2004 年に設立。医薬品・医療機器の「健康被害救済」・「審査」・「安全対策」の3 つの業務を担うとされる。
※3 レギュラトリーサイエンスとは、「科学技術の成果を人と社会に役立てることを目的に、根拠に基づくが的確な予測、評価、判断を行い、科学技術の成果を人と社会との調和の上で最も望ましい姿に調整するための科学」(第4次科学技術基本計画 平成23 年8月19 日 閣議決定)とされる。
※4 ヘルシンキ宣言は、ナチス時代への反省からのニュルンベルク綱領(1947 年6月)を受け、64 年にヘルシンキで開催された世界医師会第18 回総会で採択された医学研究者の倫理規範である。「医学研究の主な目的は新しい知識を得ることであるが、この目標は個々の被験者の権利および利益に優先することがあってはならない」(一般原則の8)等が謳われている。
※5 次世代ヘルスケア産業協議会(座長・永井良三自治医科大学学長)は、経済産業省の設置した協議会。新たな健康関連サービス・製品の市場創出のための事業環境の整備(グレーゾーン解消等)等の課題を、官民一体で検討する。
※6 地域経済活性化支援機構は、地域経済活性化を図るべく、地域の中小企業等の支援を行う株式会社。
※7 ヘルスケアリートは「主たる投資対象をヘルスケア施設とするリート」(東証)と定義される。サービス付高齢者住宅や有料老人ホーム、認知症高齢者グループホームを対象とし、ヘルスケア施設を金融取引の材料として活用する。
※8 非営利ホールディングカンパニー制度は、複数の医療法人及び社会福祉法人等を束ねて一体的に経営することを法制上可能とする構想。カンパニー法人傘下の法人間での資金融通など効率化を図ると同時に、地域の医療・介護・生活援助を一体的に請け負う存在として期待されている。
また、厚生労働省の審議会に示されている構想では営利企業への出資も認めるとされる。
§2 病床機能報告制度はじまる
医療・介護総合確保法における「川上改⾰」の尖兵
先に国会成立した医療・介護総合確保法(6月18 日成立)がめざす2025 年の医療・介護サービス提供体制の姿。川上に位置する入院医療の病床機能分化と、川下の地域包括ケアシステム構築を一体的にすすめる提供体制改革が本格稼働する。尖兵となるのが病床機能報告制度(2014 年10 月施行)である。これは、有床医療機関が自らの病床が担う「機能」を病棟単位で都道府県に報告する仕組みである。但し、報告だけで完結するものではない。都道府県がその報告を基に策定する「地域医療構想(ビジョン)(2015 年4月施行)」と、ビジョンに基づく都道府単位の「医療提供体制改革」(当面、機能別必要病床数への収斂が主目的となる)がその先にある。
病床機能報告制度と地域医療ビジョン何が問題なのか
協会は医療・介護総合確保法の廃案を求め、とりわけ、病床機能報告と地域医療ビジョンの危険性を指摘してきた。
医療・介護総合確保法における医療・介護サービス提供体制改革は、「高度急性期から在宅医療・介護までの一連のサービスを地域において総合的に確保することで地域における適切な医療・介護サービスの提供体制を実現し、患者の早期の社会復帰を進め、住み慣れた地域での継続的な生活を可能とすること」と説明されている※1。この説明自体に何ら異議を唱えようとは思わない。しかし、それが本当の目的であるならなぜ、2014 年診療報酬改定における7:1看護基準適用病床の絞り込みをはじめとした、病床数や平均在院日数の機械的抑制としか言いようのない政策が実施される必要があったのか。言うまでもなく、「早期の社会復帰」がその患者にとって良いことかどうかは、患者一人一人の身体的・精神的状況や家庭・地域の様子から総合的に判断されるべきものである。それは制度的に強制できるものではないはずだ。しかし、国の政策は「川上」(入院・入所施設)から「川下」(サービス付高齢者向け住宅等も含む在宅)へ、一定期間内に、さらに不可逆的に患者を流す道筋の整備である。根底にあるのは医療・介護の充実等では決してない。医療・介護にかかる公費支出の切り詰めである。したがってその結果、多くの入院医療機関や施設、「在宅」医療に携わる医師、福祉関係者、患者・住民の経済的被害や犠牲がもたらされることを強く危惧するのである。
「病床機能分化」はここ20 年ほどの医療費抑制の重要テーマ
提供体制改革による医療・介護費用の抑制自体は、さほど新しい政策ではなくなってきた。あらためて、国が政策主体として「病床機能分化」に込めた意図を歴史的経緯から振り返ってみる。
1985年の医療法改正は都道府県に対し、医療計画の策定を義務付けた。二次医療圏単位で基準病床数を計画に定めることで、当時の病床増加傾向に歯止めをかける「医療施設の計画的整備※2」を志向するこの改正は、今日の提供体制改革の基礎である。以降、国は医療供給体制の改変・調整を通じての医療費抑制策を追求してきた。当初の病床「数」抑制中心の政策は、医療法改正を重ねる度に、数のみならずその「機能」にまで着目した改正へ深化してきた。
第2次医療法改正(92 年成立・98 年施行)は、高度医療への対応を視野に「特定機能病院」(大学病院、国立がんセンター等)を定めた。同時に「老人病院」
を「療養型病床群」として制度化し、「機能」に着目した医療施設類型を日本の医療制度に登場させた。
続く第3次改正(97 年成立・98 年施行)は、地域医療の中核機能を持つ「地域医療支援病院」の制度化を、第4次改正(2000 年成立・01 年施行)では「一般病床」から「療養型病床群」が切り離され、病院は「一般病床」か「療養病床」かの選択を迫られるようになった。
第5次医療法改正は医療費適正化計画と一体で図られた
このように連綿と進められてきた提供体制改革だったが、第5次医療法改正(06 年成立)はそれを質的に飛躍させるものだった。
第5次医療法改正は、わが国における新自由主義改革を社会保障分野でも強烈に進める、小泉政権下での医療制度構造改革の一環に組み込まれていたのである。
小泉政権は、「高齢者の医療の確保に関する法律」と「良質な医療を提供する体制の確立を図るための医療法等の一部を改正する法律」を両輪の如くに成立(06 年)させた。前者は後期高齢者医療制度の根拠法として知られているが、同法成立により、都道府県に対し、医療に関する新たな計画策定義務が課された。「都道府県医療費適正化計画」である。この計画の意図が都道府県の医療費抑制主体化にあったことは、後期高齢者医療制度が都道府県単位の医療保険制度として設計されたことを考えれば明らかだ。
医療費適正化計画について若干の解説をしておきたい。東京大学の島崎謙治教授は次のように述べている※3。「2006 年の医療制度改革はそれまでの改正と異なる特徴がある。従来、医療制度改正というと医療保険制度の改正と同様のように捉えられてきたむきがある」「しかし…(中略)医療費適正化対策や医療供給制度の改革が前面に打ち出されている」。その背景として、氏は概略次の諸点を指摘した。小泉政権の立ち上げた経済財政諮問会議での医療費総額抑制提案を受けたこと。また、「一部負担の引き上げといった従来のファイナンスサイドの改革がほぼ限界に達したこと」である。
つまり、厚生労働省は主に経済界サイドからの医療費総額抑制という圧力を受けつつ、一部負担金引き上げに代わる新たな医療費抑制策展開の必要性から提供体制改革への本格着手へと、いよいよ本格的に舵を切ったということになるだろう。
都道府県医療費適正化計画は国の基本方針の下、都道府県が5年1サイクルで文字通り医療費の適正化(=抑制)目標を定め、その達成を図らせるものである。国が示した第一期(2008 年~12 年)の目標メニューには、特定健康診査等の実施目標等、生活習慣病予防に関する数値目標と同時に、「平均在院日数短縮」が盛り込まれている。その目標達成に向けた有効なツールとして「療養病床削減」というあからさまな提供体制改革が抱き合わせで盛り込まれていたのである。しかしながら、今日時点では、第二期(2013 年~17 年)目標から療養病床削減は姿を消し、医療費目標に応じ得る提供体制の実現が求められた。国はそれを「機能分化」と「連携」に求めている。
「良質な医療を提供する体制の確立を図るための医療法等の一部を改正する法律」による医療計画見直しに盛り込まれた、「脳卒中・がん・心筋梗塞・糖尿病」の4疾病と「救急・災害・へき地・小児・周産期」の5事業の医療連携体制について、医療機関名も明らかにして、圏域(二次医療圏)毎に医療計画へ書き込ませる、という内容がそれである(12 年度の医療計画からは、4疾病に精神疾患を加えて5疾病に、在宅医療を5事業に追加)。即ち、都道府県の管理下で、疾患別・対応ステージ別(ex 脳卒中の急性期・回復期・維持期というふうに)に、地域医療機関を区分けする仕組みの導入である。
機能分化・連携の名の下に医療費を抑制し得る仕組みを構築する。これは、小泉政権下の医療制度構造改革の産物であり、「病床機能報告」と「地域医療構想」も、その線上に展開される政策である。
加えて、こうした政策は医療保険制度改革と不可分に進んでいることを押さえておきたい。社会保障プログラム法は2015 年の通常国会へ市町村国保都道府県化の法案提出を盛り込んでいる。
都道府県が保険財政と提供体制の双方を管理し、「地域完結型医療」の実現を目指すのである。さらに言えば、こうした展開に、医療産業化路線が絡みあって進んでいると捉えると、今日の医療制度改革の全体像はおよそ把握することが出来る。

病床機能報告制度とは何か
病床機能報告制度について、国は「医療機関は、その有する病床において担っている医療機能の現状と今後の方向を選択し、病棟単位で、都道府県に報告する制度を設け、医療機関の自主的な取り組みを進める」と説明している。
「自主的」「選択」の言葉に惑わされてはいけない。あくまで「上からの機能分化」=政策主体の構想する提供体制を実現させる仕組みである。都道府県は報告された内容を基に、「地域医療構想」(ビジョン)を策定する。構想には2025 年の提供体制の姿(目標)を示す。構想実現に向けて病床の機能別数量を収斂させていくことは、都道府県に課せられた任務である。そのために、都道府県知事はかつてない権限を与えられ、言うことを聞かない医療機関にはペナルティを実施することも法定化されている。都道府県は従来の医療計画になかった強制力を得ることになった。
具体的な報告内容が決定
病床機能報告制度で報告を求める医療機能の考え方や具体的な報告事項について、厚生労働省は病床機能情報の報告・提供の具体的なあり方に関する検討委員会(座長・遠藤久夫氏・学習院大学経済学部長)で議論をすすめてきた。同検討委員会は7月24日に報告項目等を決定し、10 月施行に向けての準備が固められつつある。8月以降の省令改正や通知発出を予定している。
報告項目は検討委員会で「決定」されており、①「構造設備・人員配置等に関する項目」と②「具体的な医療の内容に関する項目」の二種類に大別される。
①「構造設備・人員配置等に関する項目」は各々の有床医療機関が病棟単位でとりまとめ、報告する。
具体的には、まず「現在の医療機能」「将来時点の医療機能」※表2 である。法的には現在の医療機能を「基準日病床機能」(7月1日時点)、将来時点は「基準日後病床機能」(6年後を想定)という。報告する医療機能は、表2の4種類から選択することとなる。他にも病床数・人員配置・機器、入院患者の状況、具体的な医療の内容等、多岐に亘る報告が求められる。
②「具体的な医療の内容に関する項目」は、レセプトデータからの自動抽出での報告となる。「レセプト情報・特定健康診査情報データベース」を活用し、81 項目が集計される。但し、病棟単位の集約は現在のレセプト書式では不可能であるため、今年度については病院単位での報告(7月審査分)となる。
報告を受け、都道府県が地域医療構想に盛り込むのは、現在の病床規制を(画期的に)バージョンアップした病床機能別の病床規制=機能別基準病床数とでも言うべきものであろう。実効性を裏付けるには診療報酬による誘導が必要となる。例えば、構想に位置付けられた医療機関のみ、「急性期」等のステージに応じた診療報酬が算定できるような形で、機能別基準病床数へ収斂されていくことは大いに予想される。

医療費総額管理システムの構築と深い関係
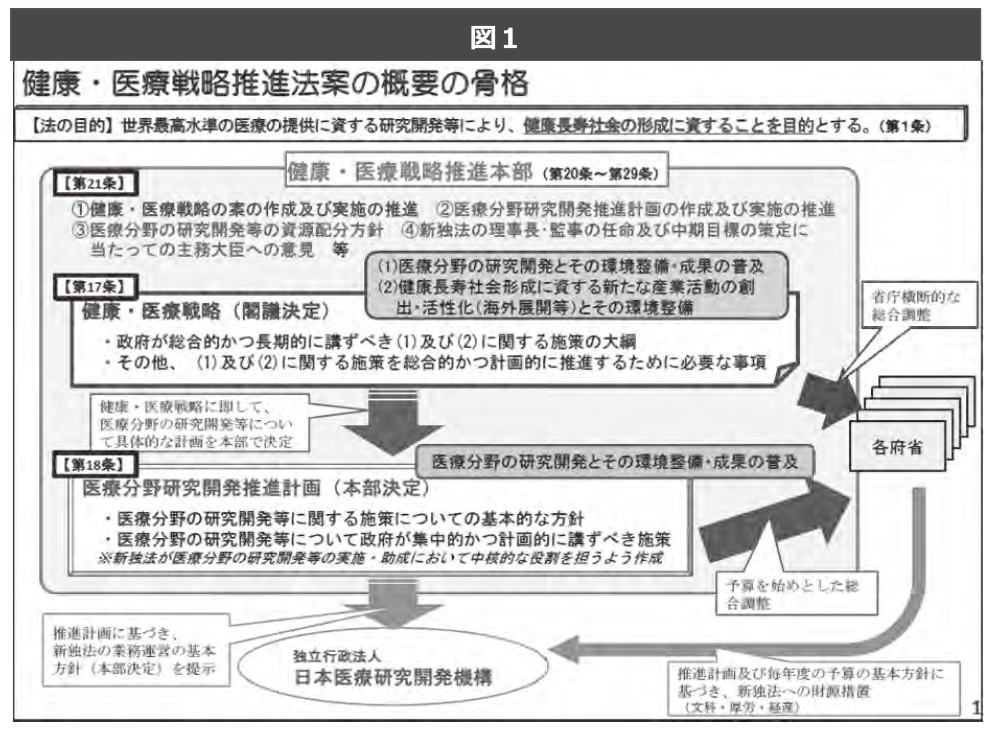
さて、病床機能報告は病床を持つ医療機関が自らの医療機能を都道府県へ報告する制度であると説明されており、根拠法である医療・介護総合確保法にもそのように定められている。
しかし実際は、医療機関が報告する相手は都道府県ではない。
図2で明らかなように、国が準備する「全国共通のサーバー」である。「報告を受ける側の都道府県の負担にも配慮」したとも説明されるが、実はここに問題が隠されている。
8月12日、政府の「医療・介護情報の活用による改革の推進に関する専門調査会」(会長:永井良三自治医科大学長)は、年内にも「都道府県が医療費の水準や標準的な病床数を設定するための算定式案」を取りまとめると明らかにした。
これは、政府が6月に閣議決定した「骨太の方針2014」が示した「…平成 27 年の医療保険制度改正に向け、都道府県による地域医療構想と整合的な医療費の水準や医療の提供に関する目標が設定され、その実現のための取組が加速されるよう、医療費適正化計画の見直しを検討する。国において、都道府県が目標設定するための標準的な算定式を示す」との方針(つまり、都道府県ごとに医療費抑制目標を設定させ、その実現を迫る「医療費総額管理制度」)の具体策である。
国が、医療・介護のレセプトデータを一元的に管理・分析し、医療費抑制目標の設定に役立てるシステム構築にとって、病床機能報告制度における「全国共通サーバー」の位置は重要なものとなる。そこで得られた情報をもとに、国はほとんど効果のない現在の都道府県医療費適正化計画に、「実効性」という生命を吹き込み、都道府県単位の医療費総額管理制度の立ち上げを狙っているのである。
「都道府県単位の医療費抑制目標設定」が制度化されたもとで、都道府県単位となった国保財政を司る都道府県が、病床機能報告と地域医療構想を使い、医療費抑制の主体となる。
いよいよ明白となってきたこのあらすじに、地域の医療者が国や地方自治体へどのような見解を示し、患者と医療機関を守るのか。医療者の運動が問われている課題は極めて大きいと言える。
※1 地域における医療・介護の総合的な確保を図るための改革 説明スライド(厚生労働省)から引用
※2 日本医療保険制度史(吉原健二+和田勝・著 東洋経済新報社・刊)から引用
※3 日本の医療 制度と政策(東京大学出版会・島崎謙治著)