後者は健康局が対応。協会側から、吉中丈志理事、小泉昭夫医療制度検討委員会委員と事務局2人が参加した。京都保険医新聞本紙でも報道しているが、ここでは詳しいやり取りを掲載する。
1.医師偏在問題で医政局と懇談=新たな開業規制案は撤回を
懇談は、医政局地域医療課計画課在宅医療推進室室懇談は、医政局地域医療課計画課在宅医療推進室室長補佐の堤翼氏、医師確保等地域医療対策室室長補佐の佐藤拓也氏、総務課主査の橋本尚英氏が出席した。
医師需給分科会(第26 回)で示された、診療所を中心とした外来医師の偏在をはかる物差しとしての〈外来医師偏在指標〉と、それを用いた開業ハードル、すなわち2020 年より二次医療圏単位で〈外来医師多数区域〉を設定し、同区域では新規開設の届出様式に、地域で定める不足医療機能を担うことを合意する旨を記載する欄を設け、「協議の場」(≒地域医療構想調整会議)で確認すること。合意欄に記載がない場合は、開設者を協議の場に出席させ、その結果を公表するという一連の方針の白紙撤回を求めている。
協会から「新たな開業規制案の撤回を求める意見と質問」に対する回答は下記のとおり。
■医師偏在がなぜ起こるか
Q.厚生労働省として、医師偏在がなぜ起こると考えているのか。
A.以前に実施したアンケートによると44%程度の医師は、医師の少ない地域で働く気持ちがある。
しかし働くことができない理由として、医師が少なく勤務環境が厳しいとの懸念、子どもの教育環境への不安、指導医の不足、学会参加へのハードル等、総じてキャリアを積んでいく上での不利を懸念しておられるものと受け止めている。今、厚労省はそれらに対して手を打つ必要があると考える。
■自由開業制と皆保険の厚労省認識について
Q.自由開業制や国民皆保険についての認識は。
A.自由開業制は日本国憲法上の〈営業の自由〉に関わる原則であり、これを原則として進めていく必要があるとの認識を共有している。皆保険制度については、保険料を被保険者に支払っていただくものであり、平等な医療アクセスを担保する観点が必要である。
■外来医師多数区域の専門科開業について
Q.外来医師多数区域において、新規開業する場合には、「在宅医療」「救急医療」「公衆衛生」等の機能を果たすことを求めるとされるが、これでは専門科の開業をあきらめざるを得ない可能性があるのではないか。
A.今後の地域包括ケアの構築、地域医療ニーズを考えると初期救急や在宅医療のニーズは多くなる。新規開業の際に地域のニーズに見合った開業をしていただけるよう、地域の実情に応じた検討の上で医療機能を求めていくことにしてはどうかと考えている。だが、診療科について強制的な枠組みをつくるといったことは示していない。
■ビジョン検討会と医師偏在指標について
Q.現在進められている政策は、「新たな医療の在り方を踏まえた医師・看護師等の働き方ビジョン検討会 報告書」(2017 年4月)における「プライマリケア確立」、「従来、開業医の担ってきた役割をシステム化する」そのための総合診療専門医育成強化、将来的に「かかりつけ医すなわちプライマリケアを担う医師を定め、日常の健康問題に関する診療は、まずはこれらの医師が担うこととして、専門診療を必要とする場合には、その紹介によること等」といった将来の提供体姿を目指すための政策でもあると考えて差し支えないか。
A.医師偏在指標を用いた医師偏在の是正策は、ビジョン検討会の示す医療提供体制を目指している姿と矛盾するものではないと考えている。だがそれは、開業にあたって総合診療専門医であることのみを求めるということではない。
■医師の労働時間根拠データについて
Q.医師偏在指標では医師の性別・年代による労働時間の違いを調整した「標準化医師数」を算出するが、その際、医師の性別・年代による労働時間の違いを〈平均的な労働時間〉に基づいて計算するものとされている。各都道府県・二次医療圏の医師の労働時間は、どのようなデータに基づいて算出するのか。開業医の労働時間についてどのように把握するのか。新たな調査を行うのか。
A.総論としては厚労省の研究班の研究結果があり、医師10 万人を対象としたアンケート調査で各性別・各年代の平均労働時間を計算しており、それを用いる。ただし各都道府県・二次医療圏の医師の労働時間のデータではなく、全国の労働時間を平均として使う。診療科ごとの労働時間を使うべきという意見もあるが、産婦人科や外科の先生は労働時間が長く、設計上、それによりマンパワーがあると見なされてしまう。将来的にはどの診療科も同じような労働時間であることが望ましいため、地域ごとの労働時間は加味せず、全国平均を使って足元の医師偏在を測定したい。ただし、ご指摘の地域ごとの労働時間は重要なデータではある。その必要性・利用可能性・データ収集の実現可能性を考え、整備していくかどうかも含め、考えたい。
■「地域の期待受療率」について
Q.「地域の期待受療率」とは、患者調査における全国平均の性年齢階級別受療率に基づいて導き出されるものと考えて間違いないか。その場合、なぜ地域ごとの受療率を用いないのか。
A.前段はそのとおりである。都道府県別受療率を用いない理由は、自然な発想として、同一の年代の同一の性別の人たちが100 人いたら、医療需要は同じ需要になると考えているためである。全国の平均値を使っていくことが望ましいと判断している。
■医師多数区域・少数区域設定の根拠について
Q.全国335 二次医療圏の医師偏在指標の値を一律に比較し、医師多数区域・少数区域を設定するための上位・下位のパーセンテージはいつ頃、どのようなプロセスで、何を根拠に決定するのか。
A.1月31 日の医師需給分科会の席上にて、〈33.3%〉と示したところである。2036 年は第9次後期の医師確保計画最終年度であり、マクロとしての医師需給を各地域で満たしてもらうのが目標であり、そのためのシミュレーションを行った結果としての数値である。
■診療科ごとの医療需要の明確化について
Q.診療科ごとの医療需要の明確化について、今後の作業予定をお教えいただきたい。また、医師偏在指標を用いて算出される「医師偏在指標が全国平均値と等しい値になる医師数」や医師少数区域の基準値、目標医師数と、診療科ごとの医療需要に対する「目標医師数」が矛盾することは想定されないのか。
A.非常に難しい作業であり、スケジュール感をこの場でお話しするのは難しい。また、ご指摘の将来の医師数について、診療科ごとに足し上げると目標医師数に合致しない場合があるのではないかとご指摘だが、その点は検討中である。
■医師少数区域等勤務医師のインセンティブ策
Q.医師少数区域等で勤務した医師を認定する制度について、2018 年12 月12 日の第25 回医師需給分科会で、貴省は「認定に必要な経験」として、患者への継続的な診療・保健指導、他の医療機関や介護・福祉関係者等との連携、健診などの地域保健活動という3つの業務に、6~12 カ月従事することを挙げている。インセンティブ策として、地域医療支援病院の管理者以外に、どのようなことを想定されているのか、お教えいただきたい。
A.この制度は少数区域での医師の勤務を促すために創設したものであり、認定取得のためのインセンティブを設定することは重要である。ご承知のように、インセンティブとしての一つが、一部の地域医療支援病院の管理者になれるというものだが、それ以外にも分科会では、認定医師による質の高いプライマリケアを提供する医療機関や認定医師個人へのインセンティブを補助金や診療報酬上の評価等で行ってはどうかとの意見もいただいている。
■外来医療の偏在対策について
Q.外来医療の偏対策の基本的な方針における対応の方向性(案)において、「すべての地域において、既存の医療機関が、今後必要とされる外来医療機能を、どのように担っていくのかについて、検討・協議を行う」とあるが、これは診療所版の地域医療構想のようなイメージであると受け止めて良いか。
A.基本的にはそのようなイメージである。地域医療構想は国が一方的に方針を決めるのではなく、地域の関係者が集まり、データを見て協議し、地域における方針を決め、それに則って取り組むもの。尚、地方によっては病院が外来機能の中心を担っているところもあるので、診療所版ということでもないことを、ご承知いただきたい。
■診療所の役割拡大と相反する開業ハードル
Q.医師の働き方改革をめぐって、「病院勤務医の一般外来をやめるべき」との意見が医療界の中から出てきている。一方、医師需給分科会では、高齢者の救急医療への対応を診療所に求める等、診療所の役割拡大が志向されており、診療所ニーズは今後高まる。にもかかわらず開業にハードルを設けるのはいかがなものか。
A.規制をするわけではない。自由開業制の下、医師は個々の考えを持って開業されるものである。しかし診療所数が多数あっても、夜間外来や訪問診療を担うのはごく一部で、その努力で地域医療が成り立っている状況のままで良いのか。強制配置はできないが、先ず開業を希望する地域の実状を知ってもらう。それを開業希望の医師はプロフェッショナルオートノミーの立場でどう考えるか。その第一歩である。分科会の構成員発言の引用となるが、開業には2つの流れがある。一つは、「地域に貢献したい」との積極的開業。もう一つは(勤務医が)しんどくなってきたから等という消極的開業である。そういった消極的開業と医療資源が飽和している状態の地域とミスマッチは双方にとって好ましいこととは思われない。すべての地域で初期救急をやってくれというのでなく、取組みを進めることで既存の先生も新規開業の先生も、今以上に役割を果たしていただけることにつながるものと考えている。
<意見交換の内容>
コメントを受け、意見交換した。
吉中理事は今回の要望・質問は地区医師会との懇談会を踏まえたものであることを説明。また地域の医師からは新たな認定医の要件として示されている半年から1年の地方での勤務実績について、期間が短く、かえって迷惑であること。腰を据えて地域療に取り組んでほしいとの声があることを紹介。
加えて、地域医療支援病院の管理者要件だけでなく、大学教授になるためにも同様の要件を求めてはどうかと提起した。
医師偏在の原因について、厚労省の説明は医師個人の要因だけを語っているが、過疎問題は社会政策的な要因がある。医師が行きたくないと言っているから、どうやって行かせるのかというだけでは筋が違うと指摘した。
また、医師偏在指標に用いられている10 万人調査(医師の勤務実態及び働き方の意向等に関する調査・2017 年)についてパワーポイントデータしか開示されておらず、報告書がないと指摘。なぜないのか、と問いただした。これに対し、医政局側は直接の担当ではないと前置きした上で、あくまで研究班のものであるため、どこに報告書が格納されているのか確認しないとわからないとコメント。これに対し吉中理事は3300 万円もの国費を投入して行われたものであり、調査報告書が示されていないのはおかしい。検証のしようもなくデータの信用ができない。過労死防止対策基本法の際には自営業者の労働実態も調査しており、開業についても同様な調査がなされるべきだとも指摘した※。
さらに医師偏在指標について、全体の医師偏在指標、外来の偏在指標を作成する一方で、なぜ入院はないのかと質問。医政局は厳しい指摘だと応答。技術的な問題があり、病院勤務医の人数はわかるが、病院は外来も入院も対応しており、医療需要をどう測るか、エフォート率をどうするかという問題がある。その上で、病院の中での医師偏在をどうみるか、医師需給分科会では外来の多寡を課題視されたため、外来医師偏在指標を作成したという経緯もあると説明した。これに対し協会は、医師偏在指標は病院の医師も含め、総体として捉えている。病院は入院がやはりメインとなる。厚労省の公表しているタイムスタディをみると、大学の医師と病院の医師は時間の使い方が違い、必要な対策は違う。医師偏在指標の捉え方はあまりに漠としており、もっと細やかな検討が必要である。教育・研究・診療をしている大学、基礎研究をやっている医師もいる。開業医に至ってはどれだけ働いているのかもわからない。
オーバーワークの指標もない。にもかかわらずもっと開業医に初期救急を担えと言っている。精緻な実態把握が必要だと述べた。これに対し、医政局は情報を示し、地域の実情に応じて検討してもらう。国の持っているデータで必要なものは地域に出していくことは必要だと考えている。全体として精緻化すればするほど何の数値かわからなくなる可能性もあり、今は全体を俯瞰できるデータを出していると、説明した。吉中理事は、データ・指標に頼りすぎているのではないか。国民医療を良くするためのメッセージを国は大きく出してほしいと述べた。小泉委員は偏在指標について、供給のデータは入院、需要側は外来と違う集団で調整するものになっていると考える。丁寧で質の高いデータが必要ではないか。総合診療専門医について、プライマリケアを専門医が担うという考え方だが、一方で日医はかかりつけ医を推進している。こちらは様々な専門医がそれを担う構想である。将来的には日医のかかりつけ医機能研修制度の認定と総合診療専門医は統一的なものになるのかと問いただした。これに対し、医政局はかかりつけ医は日医のやっているものであり、見ている方向性は近いかもしれないが、同じものにするという構想ではない。また、総合診療専門医研修は専門医研修であり、幅広い病態を求めているが、日医のかかりつけ医研修はそういう内容ではないとコメント。これに対し、小泉委員はプライマリケアを目指している点では共通している。では、仮にかかりつけ医認定を受けた医師が医師多数区域で開業を希望するとき、それでも協議の場で議論されることになるかと問いかけた。これに対し医政局は、それはクリアカットに言えない。かかりつけ医認定を持っていれば良いというのは疑問が残る。
しかし、地域がかかりつけ医制度の認定を持っている医師に対し、何らかの該当する外来医療の機能を担っているとみなす取り決めをされるのであれば、それは地域で決めたこととしてはあり得るのではないかと考える。外来の偏在は診療科の偏在もあり、本来、診療所医師、病院医師、そこに〇〇科の医師何人…と精緻にわかるなら式としては正しいだろうがそれは難しい。診療科を議論してはならないとは我々は考えておらず、例えばある地域で小児科が少ないのなら小児科医の開業がほしいと地域で協議して差し支えない。だが、全体としていたずらに開業にドライブがかかり、病院と診療所が厳しい事態になって偏在対策という政策の目指すところではない。独自に地域で考えることは差し支えないが、取り決めがどのような地域医療に影響を与えるかは吟味してほしいと考える。
協議の場の責任については、都道府県知事が責任者になるだろうが、そこで開業がだめとなった時に仮に訴訟となれば相手は知事になるのかと問いかけたところ、国はあくまで開業をやめさせる、つぶすというものではないと重ねて説明した。
※懇談後の2019 年2月13 日、厚生労働科学研究データベースに研究報告書がアップされ、現在では閲覧可能。なお、本研究は公募型ではなく指定研究として実施されたという。
2.難病医療費助成問題で健康局と懇談=すべての難病患者に医療費助成を
難病医療費助成制度について、厚生労働省健康局と懇談。健康局から難病対策課課長補佐の谷口顕信氏、企画法令係の館村宥紀氏が出席した。
協会は、指定難病であっても病状の程度をみる「重症度分類」により、医療費助成の対象者がふるい分けられていることに対し、重症度分類を廃止することや、病状が重症化した場合にただちに助成が受けられるよう、軽快者への「登録証」制度を創設すること。また、患者負担軽減のために、申請時に必要な「臨床調査個人票」作成費用を公費負担とすること。すべての難病を難病法における指定難病とすることを求めた。この要望に対し、厚労省から下記の通り回答を得た。
■重症度分類基準について
Q.そもそも疾患は個別性が高く、まして難病は現時点で軽快、寛解であっても、増悪時は一気に重症化する可能性が高いものだ。そのため定期的な医師のフォローが必要である。早期発見、早期対応で患者の生活水準を維持することが可能であり、難病法が社会保障であるならば、少なくともすべての指定難病患者を助成制度の対象にすることが当然だと考える。ついては、医療費助成対象振るい分けのための重症度分類基準を廃止してほしい。
A.指定難病患者の重症度分類は、法制定以前は一部の疾患にだけ重症度が設けられていた。しかし、社会保障と税の一体改革の議論、社会保障改革プログラム法において、公平かつ安定的な医療費助成の制度を確立するため、対象となる患者さんの認定基準の見直しを検討することと規定された。
これを受け、難病法における医療費助成対象は一定以上の症状の患者という共通の考え方に基づき、重症度の基準を設けた。公平かつ安定的な制度のためには基準は必要と考えている。
■軽快者の再重症化への対応について
Q.症状が増悪してから申請していては、必要な時に医療費助成を受けることができない。従来の「特定疾患治療研究事業」にはあった、軽快者への「特定疾患登録者証」のような制度を創設してほしい。
A.指摘にあったとおり症状が軽症化し、医療費助成の対象から外れた患者が再度重症化したときに、ただちに助成が受けられないとの指摘が複数寄
せられている。これについては今後の難病法施行後5年後の見直し(平成32 年)の中で、患者の意見を受けながら、どのような対応が可能か検討していきたい。
■調査個人票の簡素化と費用負担について
Q.医療費助成の申請を行うにあたって、臨床調査個人票の自己負担額が大きいため、申請を見合わせるという事態が発生している。調査研究に影響を及ぼすことになるのではないかと危惧しており、作成費用を公費負担としてほしい。
一方で、十数ページにも及ぶ調査票は、記入する医師への負担にもなっている。簡素化を図れるところがないか検討してほしい。
A.指定難病の医療費助成の受給の審査の際には、難病法の規定上、指定難病に罹患しているか、また疾病の状態が一定以上であるかを審査するために、医師記載の臨床調査個人票が必要である。他の類似の公費負担医療と同様に申請する本人に負担してもらうものとして理解いただきたい。
調査票の簡素化は度々指摘を受けており、厚生科学審議会の疾病対策部会指定難病検討委員会で議論し、2018 年4月には、一部の疾病(潰瘍性大腸炎、パーキンソン病、全身性エリテマトーデス)で調査票の簡素化を行った。
■指定難病の拡大について
Q.未診断疾患を含めた難病の原因の究明や治療法の確立、診断基準と治療体制の整備を行い、指定難病を拡大してほしい。
また、難病に対する国民への周知や患者本人・家族への生活、就労、就学などの支援を、相談窓口となる関係各所への専門家の配置などで、一層の充実を図ってほしい。
A.指定難病の選定に当たっては研究班・関係学会に情報提供を求め、指定難病の要件の情報が得られている疾病を検討対象に、厚生科学審議会疾病対策部会指定難病検討委員会で議論している。その結果、医学的見地から指定難病の要件に合致した疾病は新たに追加を行っている。
法律に基づく医療費助の対象になることを踏まえると、追加は客観的的・科学的な観点からの検討が必要と考える。なお、要件を満たしていないと判断された疾患についても、必要に応じ、厚生労働科学研究の難治性疾患政策研究事業等で支援していきたい。その結果、要件を満たすとの材料がそろった場合は、助成対象とするかどうかをあらためて検討することになると考える。
<意見交換の内容>
以上の厚労省からのコメント受け、意見交換を行った。内容は下記の通り。
(協会)公平性という観点からは、重症度分類を設ける理由にはならない。疾病のグレードで区切るのは公平に見えるが公平ではない。これは根拠にならないのではないか。安定性=お金の話で区切る必要があるという理解でよいか。
(厚労省)もちろん公平性は必要ではあるが、あわせて安定的な患者へのサポート体制が必要だと考えている。
(協会)軽症者も含め患者全員に対し医療費助成を認めれば公平だ。不公平という意味がわからない。
(厚労省)公平というのは、指定難病331 疾病間の公平性と、他制度との公平性の二つの意味がある。法に基づく制度とするに当たって、同じく消費税を財源とした他制度との公平性が求められたという経緯がある。
(協会)どういうことを指すのか。例を示してほしい。
(厚労省)そもそも特定の疾病に対して医療費助成を行っているのが難病以外にはないのだが、例えば障害者自立支援医療等で助成の対象となっている方たちの状態の程度などを考えた時に、軽症者も含めた難病患者すべてを医療費助成の対象とすることは、公平性の観点からいかがなものかという意見があったものと認識している。
(協会)病気と障害は全く違う。そもそも発想が違うのではないか。意見として挙げられたとしても、それをもって公平性というのは、あまりに乱暴な議論ではないか。根拠にはならない。その考えでいくと通常の医療においても軽症、重症の考えが持ち込めることになり、社会保障ではなくなる。
(協会)学会など専門的見地から重症度分類は作られているのだろうと考えるが、政策方針として医療費抑制の方向の中、対象者への線引きが財源支出抑制のための調整弁になるのではないかと危惧する。社会保障の根源的な在り方として廃止を求めている。
(協会)重症度分類の作成を学会等に依頼する際に、なにか基準のようなもの、指針のようなものを提示しているのか。例えば循環器の疾病で重症度による医療費助成の対象、対象外の線引きをすることは、普通の医師の感覚ではできない。悪化することも多々あるからだ。心房細動という不整脈では高齢になるほど起こりやすくなり、そうなると心不全が急に悪くなるということもある。そう考えると線引き自体が無理な話ではないか。
(厚労省)指針としてなにか提示しているということはない。医学的見地からみたときに、病気の特性に応じて研究班の分類基準が妥当かどうかを学会に検討してもらい、最終的に専門家の、特に指定難病に詳しい医師が集まった指定難病検討委員会で議論している。
(協会)学会への諮問事項はどういう問いかけとなっているのか。助成がいるかいらないかという問いかけではないだろう。日常生活が送れているかどうかや、病気のリスクがどうなのかなどか。そういったことを学会に示さないと議論にならないのではないか。
(厚労省)難病法の省令で「日常生活または社会生活に支障をきたすと医学的に認められる程度」という概念を規定している。これを331 疾患に当てはめた時にどういう状態かを検討いただいている。
(協会)すごくざっくりした概念だ。それでは医師として患者への説明もできない。実態としては、対象疾患は拡大するが、財源の問題もあるため、対象患者を狭めるということでしかない。
(協会)例えばもやもや病では、ある遺伝子があると脳梗塞を発症しやすくなる。症状が軽くとも初期からしっかり病態を診ておいたほうがよい。こうした場合、軽症あるいは軽快者を登録制とし病態を把握することが必要ではないか。また、政策自体が矛盾していないか。難病の解明のため研究事業に患者データを使用している一方で、指定難病の申請は個人の負担というのはおかしくないだろうか。
(厚労省)研究に資するデータを把握するという観点からも、軽症者把握のための登録者証の発行は重要になってくるだろうと考える。この登録者証については、多数の要望が寄せられており、現在どのような方法で対応が可能か検討を行っている。他方、実際に登録者証を発行することになった場合、医療費助成申請の窓口である都道府県に一部作業をお願いすることになるだろう。そうした事務負担の軽減策も図る必要があると考える。
(協会)指定難病においても患者主導の方策が検討されていると聞いている。現在、重症度分類が学会主導で行われているが、混乱をきたすのではないかと危惧している。見直しを含め整理したほうがよいのではないか。協会としては、ぜひ患者主導の方策を積極的に進めていただきたい。
(協会)臨床個人調査票について、患者の金銭的負担がある一方、医師にとっても事務負担が大きい。すぐに記載できる量ではない。医師の過剰労働が言われている中、ぜひ軽減する方向で検討いただきたい。
一方で、軽減すると難病のデータが取れなくなるが、この臨床個人調査票は研究データとして活用されているのか。
(厚労省)調査票は、医療助成のためと研究のためのデータの収集という二つの目的を持っており、研究に資するデータを担保する内容になっている。
(協会)それぞれ違う方法でデータを収集することを考えないと、臨床現場にしわ寄せがいくばかりだ。調査票が簡素化されたのは331 疾患のうち3疾患のみ。ぜひ一挙に行ってほしい。
(厚労省)疾患が多くあり、患者数が多い疾患から調査票の軽減見直しを行っている状況だ。
(協会)病院勤務医においても他職種に記載を依頼できるようなものはなく、医師が書く必要がある。他職種に記載できる部分を書いてもらったとしても内容を確認する必要がある。開業医においては、すべて日常診療が終わってからの医師の事務作業となる。診療報酬などで費用請求できないのかという意見もあるくらいだ。
基金などが創設されたが、困っている現場まで届いていない。厚労省の施策はばらまきだとの批判もある。ちゃんと有効に活用できるような、また医師の負担軽減も含めて現場に資する施策を検討いただきたい。
データの収集においても、調査票にそのことを明示したうえで、登録者証制度などで軽症者の把握も行うということにしたほうがよいのではないか。
(厚労省)調査票の簡素化については要望が多い。どのように負担軽減ができるか検討しているところで、その前段階としてパーキンソン病、全身性エリテマトーデス、潰瘍性大腸炎について、調査票の簡素化を行った。
ただ、研究として必要な部分と診断および重症度の判定に必要な部分の両方の側面がある。どのようにバランスをとっていくのか議論を重ねていく必
要がある。さきほど指摘いただいたとおり、調査票に研究に使用する旨を明示することや、どの部分が研究用あるいは重症度判定に使用するのか。そういったことをはっきりさせる必要はある考える。参考にさせていただきたい。
(協会)財源を研究費から充当するということも考えられるはずだ。難病プラットフォームの難治性疾患実用化研究事業など大事な事業だと考えるが、患者さんの負担で提出された調査票がレジストリとして使用されているのでは、バランスが悪いのではないか。
(厚労省)誤解があるのかもしれないが、難病プラットフォームは難治性疾患実用化研究事業として行われており、難病治療の追究を目的に研究者がレジストリを集めるための標準基盤を提供するもの。レジストリは研究者が集めたものである。ここに臨床調査個人票が使われているわけではない。
(協会)例えばもやもや病の場合は、医療費助成の申請のための臨床調査個人票を使ってレジストリ研究を行っている医師が多い。確かに名目は違うが、一つの作業で行われることもある。
(協会)さきほど、この疾患を指定難病としてほしいという患者からの要望について受けとめるという話があったが、どのような窓口が設定されるのか。
(厚労省)現在、患者の申出窓口として、都道府県に難病診療連携拠点病院の設置をお願いしているところだ。
(協会)先般、この問題で協会は京都府・京都市と懇談を行った。府も市も難病の医療費助成については、できることを行っていきたいという意欲があった。府や市を窓口にするほうがよいと思うのだが、そうしない理由はあるのか。
難病診療連携拠点病院といっても都道府県に一つでは、患者にとってあまりに利便性が悪い。例えば京都府で考えると、京都市に拠点病院を置いた場合、舞鶴市の難病患者が京都市に赴くなど現実的ではない。
(厚労省)現在、指定難病に含まれていない難病を申し出ることになるので、自治体の窓口では、申し出られた疾患が希少なもので、研究されているかどうかなどの判断が難しいのではないかという考えから、医療機関のほうが妥当だろうという結論に至った。
(協会)自治体にも医師はいる。専門ではないにしても診ることはできるはずで、疾患の情報収集も昔にくらべITにより容易となった。そうした中で、申出窓口が拠点病院一つだけというのは、難病患者の要望に沿えてない。
以前にお会いした繊維筋痛症の患者は、指定難病に含まれておらずなんとかしてほしいと訴えていた。なかなか適切な医療機関も見当たらないという
ことだったので、そういった意味では拠点病院は意味があるかもしれないが、一か所に集約すればよいというのは間違いだ。患者は津々浦々、近くの医療機関にかかっている。そこから情報を吸い上げる体制を構築することが必要で、そこにはやはり自治体が関わる必要があるのではないか。
【再掲】政策newsletter<京都府保険医協会発行 2019年1月15日>難病患者に対する医療保障制度の改善を
難病とは、発病の機構が明らかでなく、治療方法が確立していない、希少な疾病であって、長期の療養を必要とするものと、と定義されます。日本の難病対策は長く、1973 年4月17 日の厚生省通知に基づいて対応されてきました。
同事業は、難病のうち対象疾患(特定疾患)について研究事業を進めることで、医療を確立し、普及を図ると同時に患者の医療費負担軽減がはかられていました。
その仕組みを根本的に変えたのは「難病の患者に対する医療等に関する法律」(2014 年12 月5 日:第185 回国会(臨時会)成立)でした。同法によって、難病患者さんに対する医療保障がようやく法制化されました。遡って2013 年の「社会保障制度改革国民会議」報告書に、新たな難病医療に関する制度が患者さんに対する「社会保障給付」として位置付けられることを明記していました。
医療費助成の対象となる疾病は、治療研究事業時代の56 疾病から、制度開始時に110 疾病へ大きく拡大され、2018 年度4月1日施行分をあわせると331 疾病となりました。
難病法は、同法に基づく医療費助成が社会保障給付に明確に位置付けられたこと、対象疾患が拡大し、今後も対象が拡大されていく道筋が準備されていることから、画期的なものであり、多々評価すべき点があります。
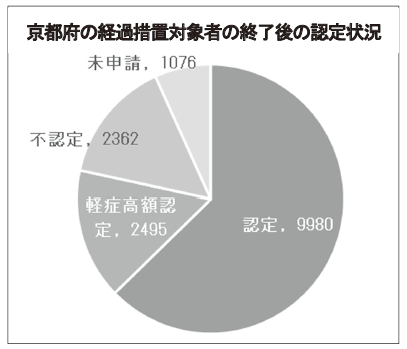
しかしながら、2015 年の法施行に伴う「経過措置」期限が過ぎ、治療研究事業時代には対象だった患者さんのうち、少なくない人たちが助成対象外になる事態が発生し、それを通じてあらためて法制度自体の欠陥が露呈する形になりました。
その元凶は、法制化に伴って導入された重症度分類を使った患者さんのふるい分けシステムです。
◆◆「その病状の程度が厚生労働大臣の定める程度」でなければ原則、助成対象にならない◆◆
難病法では指定難病であっても、病状の程度によって医療費助成を受けられる人と受けられない人にふるい分けられています。ふるい分けは、疾患ごとに決められた〈重症度分類〉(下表例)に拠り、様々な指標を用いた線引きがなされます。指標自体は学会の手による医学的なものであり、なおかつ重症な人ほど、医療費負担がかさむことから、一定程度以上の人に助成を絞ることは、一見合理的に見えるかもしれません。
しかし医学的に正当性があったとしても、わざわざ同一の疾患の方をふるい分けねばならない根拠とは何でしょうか。ひとえに国の財政事情であり、他に合理的な理由はありません。
そもそも疾患は個別性が高く、まして難病は今は軽快、寛解であっても、増悪時は一気に重症化する可能性が高いのです。また、「服薬をしていれば歩行でき、歩行できるから重症度分類で対象外とされた」ということすら起こっています。難病患者さんには日常的な予防が必要であり、そのためには定期的な医師のフォローが必要なのです。従来の「特定疾患制度」にはあった、「登録者証」のような制度の復活が必要です。この制度では、病状が悪化した場合、悪化した日までさかのぼって医療助成を受けることが可能でした。しかし、この制度がなくなり、患者さんは悪化の際の医療費の不安を日々持っています。制度の復活と「申請主義」の改善で、手続きの簡略化につながり、患者さんの日常生活での安心につながります。
難病制度には、〈軽症高額〉という制度があり、重症度分類で対象外となっても、申請月以前の12 カ月以内に、その治療に要した医療費総額が33,330円を超える月が3カ月以上あれば一定の助成を受けることができます。しかし、難病法が社会保障であるならば、少なくともすべての指定難病患者さんを助成制度の対象にすることが当然と考えます。
また、いまだ指定難病に指定されず、苦しんでいる患者さんもたくさんいらっしゃいます。誰も自ら望んで病気になったわけではありません。
京都府保険医協会は今、「すべての難病患者に医療費助成を」の署名運動に、京都の難病患者さんたちとともに取り組んでいます。難病の医療費助成制度改善に向けて会員各位のご協力をぜひお願いいたします。