府内の医療はいま 丹後 地区医師会にきく
協会は現在、医療担当者・患者の困難打開のため、本当になすべきことは何かを問う「京都府提案に対する対案と地域医療提供体制に関する提言」を作成中である。これにあたり、各地の実情について地区医師会に8月から10月にかけて聞き取り調査を行った。対象は京都市内を除く11地区医師会。本紙では聞き取りの概要について、今号より医療圏ごとに紹介していく。
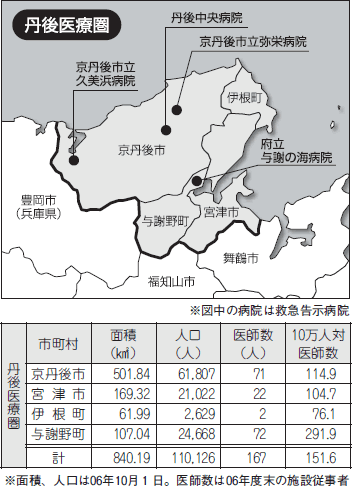
丹後医療圏は京都府の最北部に位置し、自治体としては宮津市・京丹後市・与謝野町・伊根町の4市町が含まれる。そのうち、宮津市・与謝野町・伊根町は与謝医師会、京丹後市は北丹医師会に属する。今回の事務局による聞き取り調査では、与謝医師会の現状を中川長雄会長に、北丹医師会の現状を笹野満会長にそれぞれお聞きした。
与謝 中川長雄 会長
深刻な脳卒中への対応 専門医配置が喫緊の課題
与謝医師会は、少ない診療所と4病院で地域医療を支える北丹医師会に対して、一般病床の入院施設は府立与謝の海病院と民間病院の2病院のみ。その民間病院も最近転床により一般病床がわずかとなり、実質与謝の海病院の約280床のみである。診療所は約35医療機関と北丹に比べ多いが、医師不足であることは間違いない。
そうした中で、与謝の海病院を中心に開業医が連携を取りながら、がん・心筋梗塞・糖尿病などの基本的な治療に当たっている。それでも不足する部分は、舞鶴・綾部・福知山の病院に入・通院するなどして補っているのが現状である。
特に脳卒中については深刻である。与謝の海病院では今年3月から脳神経外科の常勤専門医が不在となっている。週2回は府立医大等から非常勤の脳神経外科医が来て対応しているが、外科的手術や脳梗塞における血栓融解などの特別加療などができない状態は続いている。幸いなことに今のところ困った事例は起きていないが、京都府に対しては専門医を配置するなど早急な改善を行ってほしい。
救急医療についても、与謝の海病院が中心に対応している。来年春からは、京都・兵庫・鳥取の合同でドクターヘリの運航が実施される予定であるが、日・祝日の医療では、開業医が輪番で内科・小児科を応急診療所で対応し、外科系は7医療機関ほどが輪番制で担当している。命と健康を守るという意味では都市も地方も同じであり、国や京都府からの補助がもっと必要であると考える。とりわけ外科系の輪番制では、診療日以外に診療所を開けるので、看護師や事務員などの人件費もかかる。患者の人数によっては採算がとれないし、別の日に休みをとることも難しい。
地方の診療報酬を高くしようとの意見も出ているが、高くすれば地方の医療問題が解決し、医療の再生ができるというものではない。行政や国会議員などは机の上で考えているだけである。地方の現場をみて、そこで診療する医療従事者や住民の意見を聞いて、地方の医療を考えてほしい。
わたしたちの希望は、住民の医療を守るため、丹後医療圏の中で、どのような医療に対しても対応できるような医療提供体制を立て直していきたいということである。
ぜひ今回要望したものは、実現してもらいたい。
北丹 笹野 満 会長
なお減り続ける開業医数 現状維持さえも危険水域
北丹医師会では、日々の基本的な診療である内科や外科の外来を維持するだけで精一杯であり、今後もいかにして現状を維持できるかが最大の焦点である。開業医も高齢化が進みどんどん減っている。30年前は30人程度の開業医がいたが、現在は実質的には十数人である。また、診療以外にも健診などの業務もあり、多い人で年65日程度診療以外の業務に従事している。マンパワー不足のため手が回らないのが実情である。京丹後市の会議でも、新規開業する人や、すでに開業している人に対して、資金面でもバックアップをすることを提言したが、対象となる人は出てこない。まずは、市の条例などで新規開業する人をバックアップする体制を定めることが先決である。
国の言う4疾病の医療提供体制については、症状によっては一旦圏内で対応はするが、退院後をフォローする医療機関が全体的に足りない。脳卒中については、豊岡病院(兵庫県)や舞鶴医療センターで急性期の患者を受け入れてもらっており、さらに豊岡病院については、急性期の患者を一旦は搬送するが、退院後は地域連携パスを活用し、回復期を圏内の病院で対応するという流れができつつある。
救急医療については、丹後医療圏には救急指定病院は4病院あるが、医師不足もあり、特殊な疾病には対応できない状況である。救急患者の搬送先についても、原則管内の病院にするという規則を緩和して、医療圏単位で対応するように京丹後市にも要望しているが、実現には至っていない。
また、へき地医療については、各集落とも限界集落になってきており、市の中心部などに徐々に移住してきていることもあって、実質的な無医村はなくなってきている。
在宅医療に関しては、24時間体制で医療提供を行うことは当然無理である。病院でも一部在宅医療を実施しているが、病診連携などは地理的な問題もあり対応できない。家族にも介護力がなく、施設に頼るしかない状況である。
最後に、従来は医局講座制によって地方にも定期的に医師が派遣されてきたが、新研修医制度が導入され、医局講座制が崩壊したことによって、地方での医師不足が引き起こった。地方に医師が派遣されるシステムを確立してこそ、新研修医制度も意味を持ってくる。地方に対する新たな医師確保のシステム作りが急務である。









